„Alkohol ist dein Sanitäter in der Not, Alkohol ist dein Fallschirm und dein Rettungsboot.“ (Herbert Grönemeyer)

Alkohol und koronare Herzkrankheit
Man hört nun in Forschungskreisen immer mehr die mahnenden Stimmen, die sagen, dass es keine ungefährliche Alkoholdosis gibt. Aus Studien könne man keinen Schwellenwert für einen sicheren Konsum ableiten.
Alkohol ist auch dann nicht gesundheitsfördernd, wenn er in Massen genossen wird. Zu diesem Ergebnis kommt eine Analyse vieler verschiedener Studien zum Zusammenhang von Alkoholkonsum und Gesundheit. Frühere Untersuchungen hatten wiederholt darauf hingedeutet, dass Menschen, die wenig Alkohol trinken, im Vergleich zu Abstinenzlern weniger anfällig für manche Krankheiten sind. Doch solche Ergebnisse seien nur dann zustande gekommen, wenn die Gruppe der Abstinenzler nicht gut abgegrenzt war oder aber wenn die Probanden relativ alt waren, schreibt eine Gruppe um Tim Stockwell von der kanadischen Universität Victoria im «Journal of Studies on Alcohol and Drugs».
Bei den qualitativ höherwertigen Studien lag das Sterberisiko bei moderatem Konsum gleichauf mit dem von Abstinenz.
Wer regelmässig sehr wenig Wein trinkt, neigt auch zu einem gesünderen Lebensstil. Beim Vergleich der Lebensgewohnheiten zeigte sich (Naimi TS et al. Cardiovascular risk factors and confounders among nondrinking and moderate-drinking U.S. adults. Am J Prev Med 2005 (Mai); 28: 369-73), dass moderate Weintrinker – im Gegensatz zu Bier- oder Schnapstrinker, aber auch zu Abstinenzler – weniger rauchen, sich mehr bewegen und auch weniger fettreich essen (siehe auch die mediterrane Ernährung!).
Dies alles gilt aber erst über 40jährig – und auch nicht im Alter!
Jünger als 40jährig: am besten kein Alkohol!
»Unsere Botschaft ist simpel: Junge Menschen sollten nicht trinken, aber ältere Leute könnten vielleicht einen Nutzen davon haben, kleine Mengen zu trinken«, so fasst die Hauptautorin Emmanuela Gakidou von der University of Washington die Ergebnisse einer grossen Studie zusammen.
Bis zu einem Alter von 39 konnten die Forscher keinerlei Nutzen des Alkoholtrinkens finden, hier gibt es nur negative Auswirkungen wie etwa Verletzungen durch Unfälle.
Dahinter steht ein weltweites Netzwerk, in dem sich Forschende im Rahmen der Global-Burden-of-Disease-Studie zusammengetan haben. Für ihre aktuelle Arbeit werteten sie Studien und Bevölkerungsdaten aus 204 Ländern aus. Ihre Untersuchung knüpft an eine Vorgängerstudie an, die 2018 ebenfalls in The Lancet erschien. Damals kamen die Autorinnen allerdings zu dem Schluss, dass Alkohol grundsätzlich in jeder Menge schädlich sei (The Lancet: GBD Collaborators, 2018). Das Trinkniveau mit dem geringsten Risiko sei – null. Diese Erkenntnis erregte damals grosses Aufsehen in der Wissenschaft. Die aktuelle Untersuchung bestätigt dieses Ergebnis im Grossen und Ganzen zwar, weicht aber in Teilen davon ab. Denn sie hat unter anderem eine differenzierte Analyse für einzelne Altersgruppen vorgenommen.
Ich halte es aber für gefährlich, Menschen ab 40 zu empfehlen, täglich ein bis zwei alkoholische Getränke zu trinken. Weil viele Personen diese Limite nicht einhalten, wird verständlich, warum regelmässiger und massvoller Alkoholkonsum von Gesundheitsbehörden und Ärzt*innen kaum empfohlen wird. Gewichts- und Blutdruckkontrolle, Raucherentwöhnung, pflanzliches anstelle von tierischem Fett und mehr Bewegung sind auf jeden Fall die besseren Mittel fürs Herz als Alkohol. Abstinente beginnen deshalb aus gesundheitlichen Gründen am besten nicht mit Alkoholtrinken!
Wie viel zu viel ist, ist also Definitionssache.
Kanada empfiehlt der Bevölkerung seit Januar 2023, sich nicht mehr als zwei Drinks pro Woche zu erlauben oder besser ganz darauf zu verzichten, weil jeder Konsum riskant sei.
Was Sie sich mit (mässig konsumierten) Alkohol sonst noch wohl tun…
oder weshalb es noch nie eine hoch entwickelte Kultur gegeben hat, die nur auf Joghurt basiert…
Zur Bedeutung des Alkohols in der Menschheitsgeschichte ein berauschender Beitrag aus der Republik: kurze-geschichte-des-lasters.pdf
Man hat gemerkt, dass das Alkohol-Craving neben der Verhaltenskonditionierung (Gewohnheit) klar im Zusammenhang steht mit einer selektiv verminderten Amygdala-Antwort des Hirns auf Angstsignale. Dies besteht auch bei allen anderen Drogenabhängigen und ist eventuell auch eine vorbestehende Verletzlichkeit. Deshalb wirken wohl auch die angstmachenden Warnhinweise zu Alkohol rein gar nichts! (bei Rauchen so festgestellt: Onur OA, et al.: Overnight deprivation from smoking disrupts amygdala responses to fear. Hum Brain Mapp 2011;May 26)
…und denken Sie darüber nach, was viel schädlicher ist als Alkohol oder Rauchen: Der neue Zeitgeist der Nulltoleranz!
Die Moral, die soziale Kontrolle, funktioniert heute nicht mehr über Sex, sondern über Gesundheit! Die Kontrolle funktioniert über den Körper-, Schlankheit-, Fitnesskult, über die Ernährung und die Leistungsfähigkeit. Seit Sparta gibt es eine Form von Gesundheitsfaschismus. Das gehört zum menschlichen Dasein. Der Kult von Reinheit, Stärke, Körper – bis hin zur Rassereinheit im Nationalsozialismus. Gesundheitsbewegungen hatten immer etwas zutiefst Antiliberales. Umgekehrt hat der Genuss immer etwas Subversives, Ideentreibendes, Verdächtiges. Dadurch bekommt Alkohol und Rauchen heute langsam den Status von Pornografie. Etwas Abstossendes und Anziehendes zugleich.
Eine eindrückliche Untersuchung:
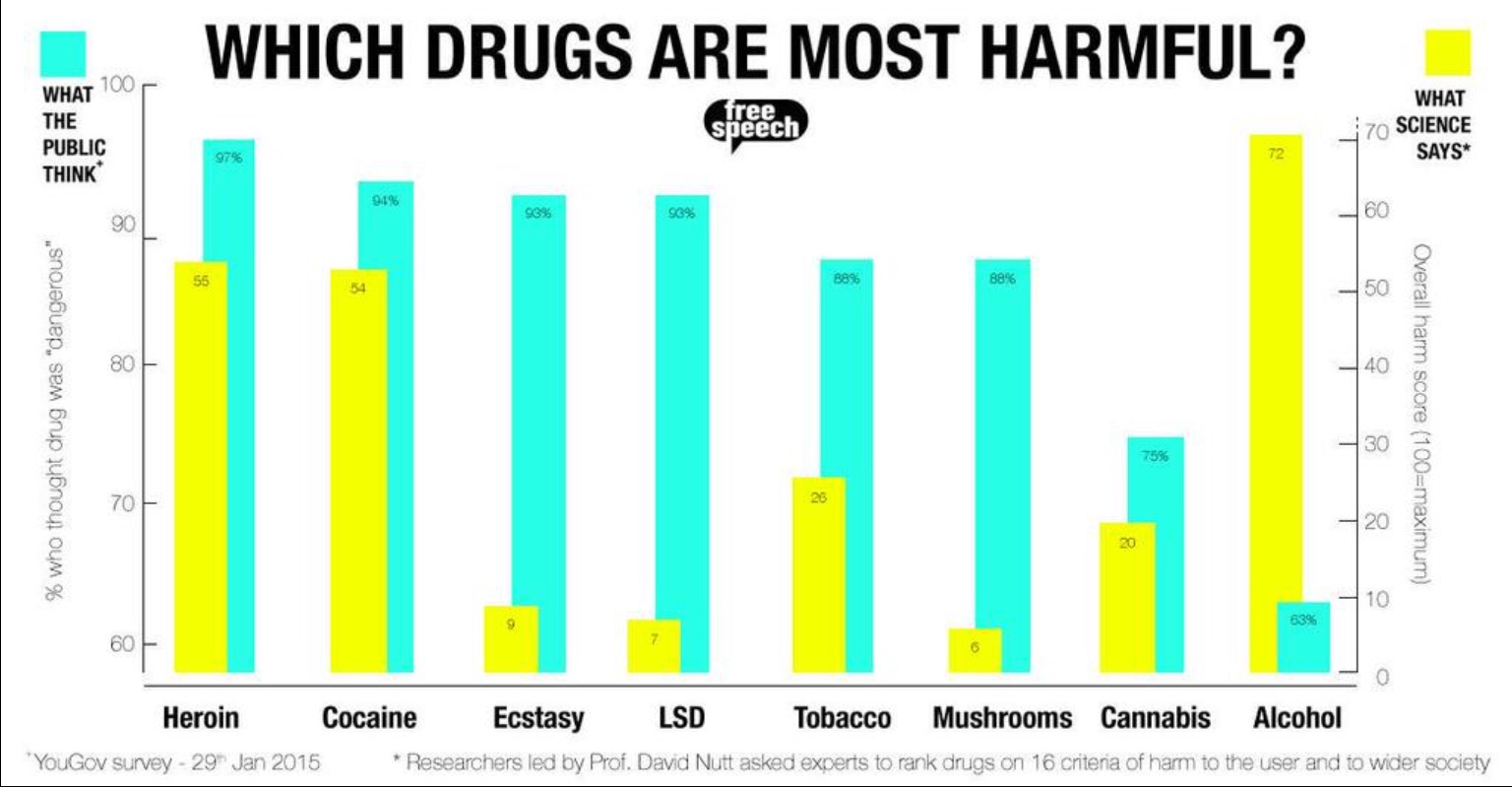
Was man sich mit Alkohol antut!
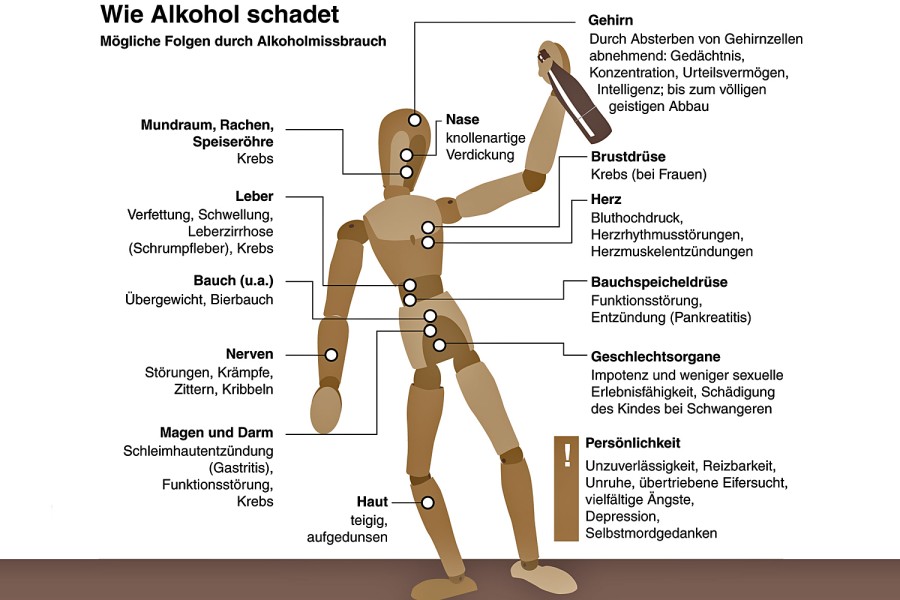
Alkohol hebt die Stimmung? Ernüchterndes Resultat!
Eine amerikanische Studie kommt zu einem ernüchternden Resultat: Negative affektive Zustände wie Ängste und Depressionen werden durch den Alkoholgenuss eher verstärkt als gelindert. Unter affektivem Verhalten versteht man, dass man etwas aus einer impulsiven Gefühlsregung heraus macht. Das würde also bedeuten, dass, wenn man aus einer niedergeschlagenen Stimmung heraus trinkt, diese nicht besser wird, sondern sich noch zusätzlich verschlechtert.
Mit Alkohol nimmt man doppelt zu
Alkohol beeinflusst das Gleichgewicht zwischen Hunger- und Sättigungsgefühl: Er reduziert unter anderem die Bildung des Sättigungshormons Leptin, das das Hungergefühl hemmt. In der Folge nehmen das Sättigungsgefühl ab und der Appetit zu. Alkohol greift aber auch direkt in der Hungerregulation im Gehirn an.
Im Hypothalamus – so wird ein Teil des Gehirns genannt, das unter anderem eine zentrale Rolle bei der Appetitregulation spielt – wirkt Alkohol ähnlich wie diejenigen Hormone, die den Appetit steigern. Das ist doppelt problematisch: Alkohol selbst enthält nämlich enorm viele Kalorien. Eigentlich müsste der Regelkreis des Körpers deshalb nach der Zufuhr von Alkohol sagen, dass der Appetit gesenkt werden kann, weil ja eine Menge Energie reingekommen ist. Aber Alkohol bringt beides: Appetit und Energie. Man isst also unter Alkohol nicht nur mehr, man nimmt zusätzlich auch noch die Kalorien des Alkohols zu sich.
Die Droge der Frauen
Frauen in höheren Positionen trinken doppelt so viel Alkohol, wie solche in niedrigeren. Grund? Gut ausgebildete Frauen, die später Kinder bekommen, haben ein aktiveres soziales Leben – da gehört das Trinken einfach dazu…
Alkohol geht nicht ins Fettgewebe über, sondern verteilt sich auf den geringen Flüssigkeitsgehalt. Daher werden Frauen bei gleicher Menge Alkohol schneller betrunken als Männer und auch die Schäden sind gravierender, da ihre Leber Alkohol langsamer abbaut.
Alkohol ist heute auch die bevorzugte Entspannungsdroge (nach längerer Arbeit).
Was dabei nicht beachtet wird:
- Alkohol ist der Hautkiller Nummer eins!
- Bereits moderates Trinken reduziert die Fruchtbarkeit.
- Alkohol fördert gewisse Krebsformen.
Alkohol und Krebs bei Frauen
Forscher der Uni Oxford zeigen in einer gross angelegten Studie (Allen NE et al., Moderate Alcohol Intake and Cancer Incidence in Women, J Natl Cancer Inst., 2009 Feb 24), dass schon ein Glas Alkohol täglich bei Frauen das Risiko an Krebs zu erkranken um fast 13 Prozent erhöht. Schlussworte der Studie: „Es gibt keinen sicheren Bereich für Alkoholkonsum bei Frauen!“.
Alkohol und Krebs – welche Dosis ist ungefährlich?!
Aus neuen Studien geht hervor, dass die Krebsgefahr den allfälligen Nutzen für das Herz überwiegt.
Inzwischen sind die Daten ausreichend, um eindeutig zu bestätigen, dass Alkoholkonsum eine direkte Ursache von 7 Krebslokalisationen darstellt: des Mund- und Rachenraums, des Kehlkopfes, der Speiseröhre, der Leber, des Kolons und Rektums sowie der weiblichen Brust. Dies ist das Fazit von jahrzehntelanger Forschung – und wird auch durch aktuelle Analysen und Metaanalysen bestätigt. Die Assoziation Alkohol-Krebs ist dabei dosisabhängig – linear oder exponentiell – und auch bei geringem und moderatem Alkoholkonsum nachweisbar!
Es ist von der Lokalisation abhängig, wie ausgeprägt der Zusammenhang tatsächlich ist: stark für den oberen Gastrointestinaltrakt (relative Risikoerhöhung um das 4 bis 7-Fache bei einem Konsum von 50 g Alkohol pro Tag im Vergleich zu einem Nicht-Trinker), weniger ausgeprägt für das Kolon, das Rektum, die Leber und die weibliche Brust (relatives Risiko ca. 1,5 bei 50 g Alkohol pro Tag oder mehr).
Das mit dem Alkoholkonsum assoziierte Risiko ist im Übrigen reversibel, wenn man mit dem Trinken aufhört. Aus gepoolten Analysen lässt sich auch schliessen, dass das Risiko für Oesophaguskarzinome und Karzinome des Kopfes und Halses über die Jahre des Konsums zunehmen, danach aber wieder abnimmt und nach rund 20 Jahren Abstinenz wieder auf dem Niveau eines Nicht-Trinkers ist. Für die Leber gibt es eine Metaanalyse, die ebenfalls auf eine mögliche Reversibilität hindeutet, nach der das Risiko eines hepatozellulären Karzinoms nach dem Alkohol-Stopp um 6 bis 7% pro Jahr abnimmt und nach etwa 23 Jahren wieder auf dem Niveau des Nichttrinkers ist.
Alkohol in der Jugend – Komatrinken
Wie gefährdet man durch Alkohol ist, kann man in einem Online-Test gut ermitteln:
„Konsumcheck“ (auch für Drogen allgemein) auf www.rauschzeit.ch !
Alkohol im Alter
Alterung geschieht nicht kontinuierlich, sondern in Schüben. Schon in der ersten dieser Wellen mit etwa 44 Jahren sind Zellen betroffen, die mit Herz-Kreislauf-Erkrankungen in Zusammenhang stehen. Auch die Fähigkeit, Koffein, Alkohol und Lipide (Fette) zu verstoffwechseln, verändert sich stark. Der Abbau von Alkohol verlangsamt sich dadurch so, dass Alkoholschädigungen sehr viel schneller entstehen.
In der zweiten grossen Alterungswelle um 60jährig wird diese Veränderung noch massiver, so dass schon drei Gläser Wein am Tag für einen Achtzigjährigen pures Gift sind.
Ältere Männer ab 60 genehmigen sich am besten nur einen Drink pro Tag – ältere Frauen noch weniger. Alkohol wirkt auf einen Senioren etwa doppelt so stark wie auf einen jüngeren Erwachsenen. Leber, Herz, Nieren und Verdauungstrakt leiden stärker unter Alkoholeinfluss. Auch das Gehirn reagiert heftig auf Alkohol: Eine Stange Bier hat auf einen alten Menschen etwa dieselbe psychische Wirkung wie zwei Stangen für einen jüngeren.
Der Grund sind folgende körperliche Veränderungen, die im Alter eintreten:
- Senioren haben weniger Wasser im Körper. Dadurch wird der Alkohol im Körper weniger verdünnt.
- Bereits im Magen wird ein Teil des Alkohols unschädlich gemacht – allerdings bei alten Menschen weniger als bei jüngeren. Deshalb gelangt bei ihnen mehr Alkohol ins Blut.
- Die Leber arbeitet langsamer. Dadurch ist der Alkohol länger im Körper und schädigt ihn stärker.
Zudem nehmen viele Senioren Medikamente ein, die die Wirkung des Alkohols verstärken.
Für Frauen gilt: Sie trinken am besten schon in jungen Jahren höchstens halb so viel Alkohol wie Männer, da ihr Körper stärker darauf reagiert. Das gilt auch im Alter. Ältere Frauen trinken am besten nicht mehr als einen halben Drink pro Tag (siehe oben).
Das heisst nicht, dass Senioren ganz aufs Anstossen verzichten sollen. Es dürfen auch einmal mehrere Drinks pro Tag sein – aber insgesamt nicht mehr als sechs Drinks pro Woche für Männer, höchstens vier Drinks für Frauen. Nach einer Ausnahme geben also gerade ältere Menschen ihrem Körper idealerweise eine längere Pause vom Alkohol.
Zusammengefasst:
- Männer trinken am besten erst ab 40jährig und nicht mehr als einen Drink pro Tag- und dies nur 3 bis 4mal in der Woche!
Ein Drink ist:
– eine Stange Bier (3dl)
– ein Glas Wein (1dl)
– ein Glas Sherry (0,5dl)
– ein Glas Whisky (0,3dl)
.
- Frauen und alte Menschen (über 60) vertragen nur halb so viel Alkohol wie jüngere Männer. Ein halber Drink pro Tag (und dies auch nur 3-4mal in der Woche) ist hier das Limit.
.
- Wenn Senioren mehrere Drinks an einem Tag getrunken haben, so geben sie dem Körper eine Pause: mindestens so viele Tage, wie sie zu viele Drinks getrunken haben.
.
- Alkohol erhöht für Senioren auch die Gefahr zu stürzen.
.
- Viele Senioren nehmen Medikamente. Sie fragen deshalb den Arzt, ob Sie überhaupt Alkohol trinken dürfen.
Alkohol und Vorhofflimmern
Die Risikoerhöhungen für eine Vorhofflimmerepisode beträgt gemäss guter Studien für einen Alkoholkonsum innerhalb der letzten vier Stunden: ein Drink = Verdoppelung, zwei Drinks = Verdreifachung. Je höher die Alkoholkonzentration im Blut ausfiel, desto höher war die Wahrscheinlichkeit, dass ein Vorhofflimmern ausgelöst wurde.
Bescheidener oder moderater Alkoholkonsum ist also ein Episodentrigger bei einer Population mit durch Screening diagnostiziertem rezidivierendem Vorhofflimmern. Die enge Dosis-Wirkungs-Beziehung ist überraschend und rechtfertigt entsprechende Interventionen/Beratungen, da das Vorhofflimmern auch ein Risikofaktor für den Schlaganfall ist.
(Ann Intern Med. 2021, doi.org/10.7326/M21-0228).
Vorhofflimmern ist die häufigste Herzrhythmusstörung. Das Herz schlägt dabei unregelmässig und meist schneller als normal. Wie schon der Name verrät, flimmern die Vorhöfe des Herzens dabei nur, statt sich regelmässig zusammenzuziehen.
Betroffene spüren, dass ihr Herz rast oder seltsam zu stolpern scheint. Auch Unruhe und Angst, Atemnot, Schwindel oder Schwächegefühl können damit einhergehen. Viele Betroffene bemerken allerdings auch gar keine Symptome. Wichtige Hinweise kann auch ein hoher und unregelmässiger Puls geben.
Risiko Schlaganfall: Auf Dauer kann Vorhofflimmern zum einen das Herz schwächen und zum anderen das Risiko für einen Schlaganfall erhöhen.
Da beim Vorhofflimmern das Blut in den Vorhöfen des Herzens langsamer fliesst, kann es dort leichter gerinnen und einen sogenannten Thrombus bilden. Wenn dieser sich löst, kann er über den Blutkreislauf in die Gehirngefässe gelangen und dort einen Schlaganfall verursachen: Die Blutversorgung wird dann in Teilen des Gehirns unterbrochen.
Umgekehrt konnten australische Kardiologen die positive Wirkung des Alkoholverzichts bei Vorhofflimmern nachweisen: Wenn Patienten, die zuvor zehn oder mehr alkoholische Getränke pro Woche zu sich genommen hatten, einige Monate weitgehend abstinent lebten, besserte sich ihr Vorhofflimmern deutlich im Vergleich zu anderen Patienten, die auf demselben Niveau weitertranken (New England Journal of Medicine: Voskoboinik et al., 2020).
Kopfschmerz nach Alkohol
siehe auf dieser Seite: Histaminintoleranz
Nicht-alkoholische Fettleber und Alkoholtrinken
Die nicht-alkoholische Fettleber ist die häufigste Lebererkrankung. Der Begriff «nicht-alkoholische Fettlebererkrankung» («non- alcoholic fatty liver disease», NAFLD) ist definiert als Steatose der Leber, die nicht durch hohen Alkoholkonsum bedingt ist. (Als hoher Alkoholkonsum wird bei Frauen eine Menge von ≥20 g/Tag, bei Männern von ≥30 g/Tag angesehen.) Eine spezifische medikamentöse Therapie ist nicht bekannt. Gewichtsreduktion und Anpassung des Lebensstils wirken sich positiv aus. Der Einfluss von moderatem Alkoholkonsum bei vorhandener NAFLD ist jedoch unklar. In der hier besprochenen niederländischen Studie wurden die Auswirkungen der Menge des konsumierten Alkohols, der Art der Getränke und des Geschlechts auf eine Leberfibrose untersucht. Risikofaktoren sind Übergewicht und Typ-2- Diabetes. Mässiger Alkoholkonsum ist protektiv für das Herz, dies zeigte nun diese grosse niederländische Studie von 2018 (https://www.ncbi.nlm.nih.gov/pubmed/?term=mitchell+t+gastroenterol+113). Ein mässiger Alkoholkonsum wird definiert als weniger als 70 g/Woche, vor allem Wein. Im Vergleich zu nicht-alkoholtrinkenden Kontrollpersonen hat er auch einen protektiven Effekt auf die Progression der Leberfibrose (weniger Fibrose und weniger schwere Fibrose). Der Vorteil verschwand, wenn diese Menge in einer Sitzung getrunken wurde. Ob der Alkoholkonsum mit einem positiven Langzeiteffekt einhergeht, kann noch nicht gesagt werden. Eine Empfehlung zum Alkoholtrinken kann somit noch nicht gegeben werden, bis weitere Langzeitstudien dies beweisen.
WAS GEWINNE ICH ALSO DURCH DAS STOPPEN VON JEGLICHEM ALKOHOL?
Die Leber entfettet und der Schlaf wird besser, wenn man auf Wein und Bier verzichtet. Aber auch das Herz, die Psyche und das Immunsystem profitieren von weniger Alkohol.
- Wir schlafen besser!
Ein paar Gläser Wein oder Bier am Abend, um noch behaglicher wegzuschlummern? Lieber nicht. Besser schläft es sich ohne. Wenn Sie ein, zwei Gläser Wein getrunken haben, schlafen Sie zwar sicherlich schneller ein. Tatsächlich kann Alkohol die Tiefschlafphase zu Beginn der Nacht sogar verlängern. Das führt aber nicht zu einem erholsameren Schlaf, wie manche vielleicht erwarten würden. Denn: Die Erholsamkeit des Schlafes hängt nicht vom Tiefschlaf ab, sondern von der Schlafkontinuität. Und letztere kann Alkohol in mehrfacher Hinsicht stören.
Der Schlaf ist nämlich unruhiger. Sie wachen nach drei oder vier Stunden wieder auf und kommen dann schlecht in die zweite Schlafhälfte rein. Denn nach diesen drei bis vier Stunden hat der Körper den Alkohol verstoffwechselt. Die Stoffe, die dabei übrig bleiben, führen aber dazu, dass er Adrenalin ausschüttet und der Blutdruck steigt (Alcoholism – Clinical and Experimental Research.: Ebrahim et al., 2013).
Überhaupt reagiert das autonome Nervensystem sensibel auf Alkohol. Das zeigt ein Großversuch finnischer Forscherinnen und Forscher mit mehr als 4.000 Freiwilligen (JMIR Mental Health: Pietilä et al., 2018). Diese trugen nachts ein Gerät, das ihre Herzfrequenz mass. Und zwar sowohl in trunkenen als auch in nüchternen Nächten. Dabei zeigte sich, dass schon nach geringen Mengen Alkohol der Herzschlag im Schlaf erhöht war. Daraus schlossen die Forscherinnen, dass der sogenannte Sympathikus länger das Geschehen im Körper dominierte – also der Teil des Nervensystems, der körperliche und geistige Leistungen vorbereitet. Wenn die Menschen hingegen nach einem alkoholfreien Abend einschliefen, konnte eher der Parasympathikus übernehmen – also der Gegenspieler, der den Körper zur Ruhe kommen lässt.
Alkohol wirkt aber nicht nur über das Nervensystem auf den Schlaf. Weil er die Muskeln erschlaffen lässt und so die Atemwege verengt, fangen viele Menschen an zu schnarchen, wenn sie getrunken haben. Und wer ohnehin zum Schnarchen neigt, atmet alkoholisiert mitunter für kurze Zeit gar nicht. Schon bei geringen Mengen Alkohol kann es bei Schnarchern häufiger zu kurzen Atemaussetzern kommen. So eine Apnoe setzt den Körper unter Stress. Der Mensch wacht immer wieder auf und schnappt nach Luft, der Schlaf leidet. Das ist so, als führe man statt auf der Autobahn über eine Schotterstrasse. Betroffene ahnen von all dem meist nichts, weil sie sich morgens an die Atemaussetzer nicht erinnern können. Schlafmediziner können die Aussetzer dagegen im Schlaflabor unter anderem anhand einer schlechten Sauerstoffsättigung im Blut erkennen.
.
- Die Leber entfettet!
Dass die Leber leidet, wenn der Mensch trinkt, weiss jeder. Umgekehrt profitiert sie aber auch schnell, wenn ihr Alkohol erspart bleibt. Denn die Leber ist eine Meisterin der Regeneration. Eine Studie zeigt das exemplarisch: Bei Probanden, die vier Wochen lang täglich eine halbe Flasche Wein tranken, stiegen die Leberwerte an. Nachdem sie damit aufgehört hatten, sanken sie aber binnen zwei Wochen nahezu auf den Ausgangswert zurück (Journal of Clinical Laboratory Analysis: Randell et al., 1998).
Wenn die Leber damit beschäftigt ist, Alkohol abzubauen, belastet sie das gleich in zweifacher Hinsicht: Der Abbau von Fettsäuren wird blockiert und der Aufbau von Fettsäuren favorisiert. Wird die Leber davon fett, merkt ein Mensch das zunächst nicht. Unter bestimmten Umständen kann sie sich aber entzünden – Fachleute sprechen dann von alkoholischer Hepatitis.
Eine alkoholische Hepatitis kann zu einer Fibrose oder gar Leberzirrhose führen. So nennt man eine stark vernarbte und steife Leber, die ihre Aufgaben nicht mehr erfüllen kann. Im Stadium der Zirrhose führt der Weg zurück zu einer gesunden Leber nur über eine Transplantation.
Sogar eine alkoholische Fettleber kann wieder auf gesunde Masse abnehmen. Wenn wir nur sieben Tage auf Alkohol verzichten, kann die Leber schon um die 20 Prozent entfetten. Das beugt Krankheiten wie Leberfibrose oder -zirrhose vor. Und wer bereits an Hepatitis oder Fibrose leidet, kann diese durch Abstinenz teilweise sogar rückgängig machen. Eine Leberzirrhose dagegen verschwindet nicht mehr – betroffene Patienten, die nicht mehr trinken, leben aber deutlich länger (Addiction: Verrill et al., 2009).
Allgemein gilt: Je länger ein Mensch abstinent bleibt, desto besser regeneriert sich die Leber. Wer nicht ganz auf Alkohol verzichten will, könnte zumindest eine Regel beherzigen: Nach dem Alkoholtrinken sollte die Leber genug Zeit zur Erholung bekommen – mindestens zwei bis drei Tage, selbst dann, wenn es nur ein, zwei Gläser Rotwein waren. Denn auch eine Leber braucht mal Ruhe.
.
- Wir nehmen ab!
Auf Alkohol zu verzichten, ist ein ziemlich einfacher Weg, Kalorien zu reduzieren. Zum einen, das liegt auf der Hand, weil Bier, Wein und Schnaps recht viel davon enthalten. Zum anderen, weil Alkohol uns obendrein mehr essen lässt. Er regt nämlich den Appetit an (British Journal of Nutrition: Kwok et al., 2019, PDF). Erstens aus Gewohnheit, weil wir gelernt haben, dass zum Alkohol ein Snack oder eine Mahlzeit gehört. Zweitens beeinflusst er die Hormonausschüttung, über die im Gehirn das Sättigungsgefühl reguliert wird (Current Opinion in Clinical Nutrition and Metabolic Care: Yeomans et al., 2003).
Niederländische Forscherinnen demonstrierten das in einem kleinen Experiment: Sie servierten ihren Versuchspersonen entweder Wodka-Orange oder nur Orangensaft. Danach gab es Mittagessen. Diejenigen, die Wodka-Orange getrunken hatten, assen beim folgenden Mahl im Schnitt elf Prozent mehr. Ausserdem hatten sie grössere Lust auf fettreiche und herzhafte Speisen (Appetite: Schrieks et al., 2015).
Das liege unter anderem daran, dass der Blutzuckerspiegel sinkt, wenn wir Alkohol trinken. Die Leber baut zunächst nach Kräften den Alkohol ab und schafft es kurzzeitig nicht, Blutzucker zu produzieren. Dadurch kann der Blutzuckerspiegel sinken und uns überkommt – mit einiger Verzögerung – der Appetit.
Zwar ist die Beweislage zum Zusammenhang zwischen Alkohol und Übergewicht nicht eindeutig (Current Obesity Reports: Traversy & Chaput, 2015), Studien weisen aber in der Tendenz darauf hin, dass Menschen, die viel Alkohol trinken, auch leichter zunehmen (European Journal of Clinical Nutrition: Lourenco et al., 2012). Vor allem starker und regelmässiger Alkoholkonsum wirkt sich offenbar auf das Gewicht aus. Das gilt besonders für Männer, die im Schnitt mehr Alkohol trinken und mit Vorliebe eine Sorte: hochkalorisches Bier (Health Economics: French et al., 2010).
Alkohol führt aber nicht nur dazu, dass wir mehr Kalorien zu uns nehmen, sondern auch dazu, dass wir weniger verbrennen. Denn er bindet Menschen an den Esstisch oder die Couch, er macht träge. Wer den Feierabend erst mal mit einem Bier eingeläutet hat, geht danach wohl eher nicht mehr ins Fitnessstudio.
.
- Das Krebsrisiko sinkt!
Zugegeben, es dauert Jahre, bis der Verzicht auf Alkohol sich hier bemerkbar macht: Aber Menschen, die wenig oder gar keinen Alkohol trinken, haben ein geringeres Risiko, an Krebs zu erkranken.
Laut der Internationalen Agentur für Krebsforschung der Weltgesundheitsorganisation liessen sich im Jahr 2020 vier Prozent aller neu diagnostizierten Krebserkrankungen in Deutschland auf Alkoholkonsum zurückführen. Insgesamt geht es um 22.000 Krebsfälle in einem Jahr. Auch wenn es vor allem hohe Alkoholmengen sind, die zu einem Grossteil dieser Krebsfälle beitragen, sind sich viele Fachleute in Sachen Krebs inzwischen einig: Je weniger Alkohol, desto geringer das Risiko. Am besten: gar keiner.
Denn auch schon geringe Mengen Alkohol erhöhen über die Zeit das Risiko für Krebs im Mund- und Rachenraum, in der Speiseröhre und im Kehlkopf. Dasselbe gilt für Brustkrebs bei Frauen. Im Hinblick auf das Brustkrebsrisiko gibt es ebenso wie für Speiseröhrenkrebs gar keine völlig unbedenkliche Trinkmenge (World Cancer Research Fund, 2018, PDF).
Das Risiko von Darmkrebs steigt ab etwa zwei alkoholischen Getränken pro Tag (30 Gramm reiner Alkohol) deutlich an. Zu einem leicht erhöhten Risiko tragen aber offenbar auch schon niedrigere Konsummengen bei (Annals of Oncology: Fedirko et al., 2011). Ab drei Gläsern (45 Gramm) werden auch Leber- und Magenkrebs wahrscheinlicher. Besonders hoch ist das Risiko, wenn man nicht nur trinkt, sondern auch raucht.
Dass Alkohol Krebs verursachen kann, liegt unter anderem daran, dass seine Abbauprodukte zu DNA-Schäden führen. Zwar hat der Körper ein Reparatursystem, um solche Schäden zu korrigieren. Nur, Alkohol schädigt unglücklicherweise auch unser Reparatursystem. Die gute Nachricht: Lässt man das Trinken sein, kann sich das System erholen und die Schäden an der DNA reparieren.
.
- Das Herz bleibt leichter im Takt!
Die Beziehung von Herz und Alkohol ist kompliziert: Zwar deuteten in der Vergangenheit Studien darauf hin, dass etwa Rotweinkonsum in Massen positiv aufs Herz wirken könnte. Doch die Beweislage ist umstritten. Insgesamt mehren sich die Hinweise, dass auch fürs Herz gilt: Je weniger Alkohol, desto besser.
So zeigte erst kürzlich eine Studie mit mehr als 370.000 Teilnehmern, dass Menschen mit leichtem bis moderatem Alkoholkonsum generell einen gesünderen Lebensstil pflegen – auch im Vergleich zu reinen Abstinenzlern (JAMA: Biddinger et al., 2022, PDF). Es sei demnach wohl weniger der Alkohol, der das Herz schützt, sondern eher der ansonsten gesunde Lebensstil, folgern die Autoren. Sie kamen zu dem Schluss, dass Alkoholkonsum in jeglicher Höhe mit einem erhöhten Risiko etwa für Erkrankungen der Herzkranzgefässe einhergeht.
Auch Alkohol und Blutdruck zeigen eine Wechselwirkung. Alkohol kann niedrigen Blutdruck noch weiter senken und hohen Blutdruck weiter erhöhen. Umgekehrt lässt sich auch bei Bluthochdruck mit Alkoholverzicht gegensteuern: Eine Analyse verschiedener Studien ergab, dass bei Menschen, die mehr als zwei alkoholische Getränke am Tag tranken, der Blutdruck sank, wenn sie den Alkoholkonsum deutlich reduzierten. Und je höher das anfängliche Trinkniveau, desto stärker der Effekt (The Lancet Public Health: Roerecke et al., 2017).
Zwar spielen bei Herzkreislauferkrankungen meist verschiedene Dinge eine Rolle. Wenn Patienten mit Herzrhythmusstörungen, Bluthochdruck oder anderen Beschwerden zu mir kommen, rate ich ihnen trotzdem stets den Alkohol wegzulassen. Ich kann ja nur überlegen: Welche Faktoren kann ich in meinem Lifestyle verändern? Und das ist eben der Alkohol.
.
- Das Immunsystem arbeitet effektiver!
Wer keinen Alkohol trinkt, hilft seinem Immunsystem. Das gilt zum Beispiel für die weissen Blutkörperchen, die eindringende Krankheitserreger bekämpfen und Botenstoffe ausschütten, um weitere Zellen des Immunsystems zu aktivieren. Alkohol hemmt diesen Prozess gleich an mehreren Stellen (BMC Immunology: Pruett & Fan, 2009). So werden zum Beispiel weniger Botenstoffe ausgeschüttet, während gleichzeitig die Zahl der sogenannten Monozyten sinkt, die zu den weissen Blutkörperchen gehören und sich in Makrophagen, sogenannte Fresszellen, verwandeln.
Häufiger und übermässiger Alkoholkonsum hat darüber hinaus offenbar negative Effekte auf die Darmbakterien – was ebenfalls Folgen für das Immunsystem haben kann. Regelmässiger Alkoholkonsum kann die Zusammensetzung der Darmflora verändern und dadurch die Darmbarriere schwächen. Bakterien könnten dann aus dem Darm ins Blut gelangen, wo das Immunsystem auf sie reagiert. Dadurch werde das Immunsystem kontinuierlich stimuliert. Ausserdem schüttet der Körper Entzündungsbotenstoffe aus. Das kann andere Organe schädigen und letztendlich auch zu einer Immunschwäche führen, weil sich der Körper nicht leisten kann, das Immunsystem ständig hochzuregulieren. Deshalb sind Menschen, die dauerhaft und in einer schädlichen Menge Alkohol konsumieren, anfälliger für Infektionen (Alcohol Research: Sarkar et al., 2015).
Wer auf Alkohol verzichtet, lässt also die körpereigenen Abwehrkräfte ungestört arbeiten. Und auch bei Menschen, die durch regelmässigen Alkoholkonsum ein bereits beeinträchtigtes Immunsystem haben, führt Abstinenz immer zu einer Verbesserung.
.
- Der Psyche geht es besser!
Die psychische Gesundheit eines Menschen hängt zwar von vielen Faktoren ab. Doch es gibt erste Hinweise darauf, dass Alkoholverzicht positiv auf sie wirken könnte. So fanden Forscherinnen und Forscher der Universität Hongkong heraus, dass sich das mentale Wohlbefinden von Menschen verbesserte, wenn sie keinen Alkohol mehr tranken (CMAJ: Yao et al. 2019).
Kurzfristig kann der Verzicht auf Alkohol allerdings auch zu einem Stimmungsabschwung führen. Alkohol hat pharmakologische Effekte, es wirkt in unserem Gehirn also wie ein Medikament. Der Haupteffekt von Alkohol ist, dass er die sogenannten GABA-Rezeptoren aktiviert und ihre Gegenspieler, die Glutamat-Rezeptoren, hemmt. Das, macht zum einen müde oder weniger aktiv, kann zum anderen aber auch angstlösend wirken.
Dabei tritt mit der Zeit jedoch ein Gewöhnungseffekt ein. Wer regelmässig trinkt, bei dem reguliert der Körper die GABA-Rezeptoren herunter, die gleiche Menge Alkohol hat dann einen deutlich geringeren Effekt.
Wer ans Trinken gewöhnt ist und dann aufhört, bei dem muss der Körper sich also gewissermassen zurück anpassen, was einige Tage dauert. Die Effekte kehren sich vorübergehend um: Die Person wird möglicherweise unruhiger, ängstlicher, reizbarer und kann schlechter einschlafen.
Warum Alkoholverzicht langfristig aber dem psychischen Wohlbefinden dienen kann, wird biochemisch erklärt. Alkohol wirkt nämlich auch auf das Belohnungssystem des Gehirns. Wenn ein Mensch nun häufig trinkt, fokussiert sich das Belohnungssystem irgendwann auf den Alkohol. Andere Stimuli, die belohnend wirken könnten, wie Sport oder eine glückliche Paarbeziehung, werden weniger bedeutend.
Deshalb können sich schon durch moderaten, regelmässigen Alkoholkonsum die Interessen, Hobbys und sozialen Interaktionen verändern. Für Menschen, die viel Alkohol trinken, wird alles attraktiver, was Alkoholkonsum beinhalten kann: Fussballgucken oder in die Kneipe gehen beispielsweise. Und Dinge, die früher wichtig waren, machen weniger Spass. Umgekehrt heisst das: Wenn diese Menschen aufhören zu trinken, haben andere Interessen – und damit andere Glücksmacher – wieder grössere Chancen.
(aus DIE ZEIT, 19/2022)
Alkoholsucht
KEINE Willensleistung, sondern eine Veränderung des Hirns!
(aus der REPUBLIK, republik.ch/2023/03/30/gibt-es-fuer-alkoholkranke-einen-reset)
Was ist „Sucht“? Zum einen wiederholt rauschtrinken (Rauschtrinker), zum anderen regelmässig und lange zu viel trinken (Pegeltrinker).
Und das Wichtigste zuerst: Sucht hat nichts mit Willensleistung oder mit Schuld zu tun! Dies wurde klar, als Forscher in den Hirnen nach Erklärungen für die Sucht zu suchen begannen. Die Forscher, das sind Christian Lüscher und sein Team von der Universität Genf. Lüscher ist Mediziner und Neurologe und erforscht, wie Sucht im Gehirn entsteht. Begonnen hat er damit vor über 20 Jahren.
Sie fanden den Ursprung und die Hirnveränderungen bei Süchtigen im Nucleus accumbens, jenem Teil des Belohnungssystems, wo der Dopamin-Hahn aufgedreht wird. Genau dort kommen auch Informationen aus dem orbitofrontalen Kortex an. Das ist ein Teil der Grosshirnrinde hinter der Stirn, der als Wächter gilt. Er sagt uns, was wir tun und lassen sollen.
Die Nervenzellen des Wächters leiten ihre Informationen über Synapsen, also neuronale Verknüpfungsstellen, in den Nucleus accumbens weiter. Doch dort schwirrt das ganze Drogen-Dopamin herum, und das sorgt dafür, dass sich die Biochemie der Verknüpfungsstellen dauerhaft verändert. Und somit ändert sich auch der Informationsfluss vom Wächter.
«Wer süchtig ist, hat ein verändertes Gehirn», sagt Christian Lüscher. «Das führt dazu, dass man Entscheidungen anders trifft.» Man konsumiere die Substanz, auch wenn das negative Folgen habe.
Zudem sind bei Süchtigen das limbische System, das Angst und Stress steuert, verändert und aktiv, obwohl es keine Bedrohung gibt. Diese Menschen sind immer in Alarmbereitschaft. Sie trinken Alkohol nicht, um eine Belohnung zu erfahren, sondern um diese negativen Emotionen und dieser unangenehme innere Zustand loszuwerden.
Die Genetik spielt auch eine grosse Rolle. Bei der Alkoholsucht wird die Vererbbarkeit auf etwa 50 Prozent geschätzt. Zudem spielen auch Umwelteinflüsse und Erfahrungen eine Rolle. Obwohl z.B. Labormäuse, die ja alle dieselben Gene besitzen, ein nicht sehr erfülltes Leben haben, gibt es dennoch individuelle Unterschiede. Zum Beispiel, welchen Platz sie in der Hierarchie ihrer Gruppe einnehmen.
Solche Erfahrungen können sich im Erbgut bemerkbar machen, indem sie kleine Veränderungen an der Verpackung von Genen auslösen. Dadurch bestimmen sie, ob ein Gen an- oder ausgeschaltet ist. Man spricht von epigenetischen Veränderungen.
WAS TUN?!
Alkoholsucht und Aufhören
Das Rückgängigmachen und die „Auslöschung“ dieser oben beschriebene Hirnveränderungen sind grundsätzlich wohl möglich, falls man das Belohnungssystem mithilfe der Tiefen Hirnstimulation durch Hirnelektroden behandelt, wie dies bei Parkinson-Patienten bereits erfolgreich getan wird. Dies ist aber noch zu wenig erforscht.
Die Hoffnung liegt nun auf den Psychedelika. Von ihnen nimmt man an, dass sie die synaptischen Verbindungen, die Verknüpfungsstellen im Hirn, sozusagen auflockern und so die süchtig machende Veränderung rückgängig machen.
An der Universität Zürich läuft derzeit ein Versuch, Alkoholabhängigkeit mit Psilocybin, dem Wirkstoff aus magic mushrooms, zu behandeln. Eine erste, kleine Studie aus dem Jahr 2022 macht Hoffnung. Nach Psilocybin-Behandlungen tranken Patienten weniger häufig als Patienten, die Psychotherapie oder ein Placebo erhalten hatten. Auch Lüscher in Genf will die Wirkung der Psychedelika in seinem Tiermodell nun genauer erforschen.
Wie beginne ich das Aufhören: mit Willenskraft? Nein: mit Gewohnheiten!
Wir überschätzen uns und unsere Willenskraft. Wir glauben, wenn wir uns nur am Riemen reissen, könnten wir jederzeit unser Verhalten steuern und unsere Ziele erreichen. Das stimmt aber leider nicht.
Die Antidiabetesmittel Ozempic oder Wegovy alsAntisuchtmittel?
Es hat sich nun gezeigt, dass Semaglutid & Co neben dem Appetit auch ein Suchtverlangen (gegen Rauchen, Alkohol,…) unterdrückt. Dies passt natürlich zum gehypten Auftritt dieser Medikamente. Die Social-Media-Posts gehen nun mit Erfolgsmedlungen durch die Decke…
In solcher Euphorie wird immmer übers Ziel ausgeschossen, weshalb man noch nicht mit gutem Gewissen diese neue Indikationsausweitung als bare Münze nehmen kann.
Zudem hatten wir dies schon etliche Male, dass eine Sucht mit Medikamenten behandelt wurde, worauf man darauf regelmässig von diesen neuen Mittel abhängig wurde, deren Langzeit-Nebenwirkungen man noch gar nicht kennt. Dies geschah auch intensiv mit Amphetaminen zum Abnehmen, mit Nikotinersatzpräparate gegen das Rauchen, usw..
Warten wir also die laufenden Studien aus der Forschung ab – und auf mehr Langzeiterfahrung.
Weiterlesen >>>
Das «10-Punkte-Programm zum kontrollierten Trinken»
Hilft denen, die öfter mal ein Bier über den Durst trinken. Die Therapie wird sogar bei Alkoholikern angewandt. Kritiker warnen aber: Bei Süchtigen führt es erst recht in die Sucht.
Wie läuft dies ab?
In der ersten Sitzung mit dem Suchtberater bekommt man ein Büchlein, in das man Tag für Tag minutiös aufschrieb, was und wie viel man wann trank. So merkt man vielleicht zum ersten Mal, wie viel man eigentlich trinkt. Dann legt man Woche für Woche fest, wie viel man trinken wollte. Es dauert häufig ein halbes Jahr, bis man seinen Alkoholkonsum wieder im Griff hat. Der Konsum liegt als Ziel zum Beispiel etwa bei 15 «Standarteinheiten» pro Woche, das entspricht 15 Gläser Wein oder 4,5 Liter Bier. Das Potential für eine Sucht ist da. Doch man hat gelernt, mit seinem Alkoholkonsum umzugehen.
Das Programm zum «kontrollierten Trinken» hat der Psychologieprofessor Joachim Körkel von der Evangelischen Hochschule Nürnberg (D) begründet. Die Therapie richtet sich sowohl an «normale» Zuvieltrinker wie auch an schwere Alkoholiker, wie Körkel sagt: «Das Programm ist für alle Menschen, deren Alkoholkonsum zu hoch ist und die ein gänzlich alkoholfreies Leben nicht anstreben oder für die das unrealistisch ist.»
Man erreicht damit Menschen, die in einem Grenzbereich zwischen Sucht und Zuvieltrinken sind. Das kontrollierte Trinken ist ein gutes Programm für Leute, denen das Trinken langsam entgleitet und die es wieder unter Kontrolle bringen wollen.
In den letzten sechs Jahren haben über 300 Betroffene bei den Beratungsstellen der Berner Gesundheit das Programm durchgeführt. Vier von Fünf konnten nach zehn Wochen Ihren Alkoholkonsum und einen Drittel bis die Hälfte reduzieren. Jeder Fünfte hat das Programm abgebrochen.
Ob das Programm auch für schwere Alkoholiker etwas taugt, ist allerdings heftig umstritten. Körkel ist zwar überzeugt, dass seine Methode auch diesen Patienten helfen kann. Doch viele Fachleute und auch Betroffene lehnen es ab. Die deutsche Internet-Selbsthilfegruppe A-connect «warnt eindringlich vor kontrolliertem Trinken». Viele trockene Alkoholiker würden durch das kontrollierte Trinken in den Irrglauben fallen, sie könnten nach längerer Abstinenzphase wieder mit Alkohol umgehen, schreibt der Verein auf seiner Website. «In zahlreichen uns bekannten Fällen wurde die vereinbarte Alkoholmenge nach und nach gesteigert. Am Ende wurde exzessiver getrunken als zuvor.» Derartige Experimente seien nichts anderes als schleichende Rückfälle.
Auch Mitglieder der Anonymen Alkoholikern sagen, dass aus ihrer Erfahrungen und aus Äusserungen von Freunden Betroffene immer wieder versucht haben, kontrolliert zu trinken. Langfristig sei es aber nur weiter bergab gegangen.
Joachim Körkel rechtfertigt sich: «Es gibt nichts, was für alle gilt». Doch es sei fatal, dass die «im Kreise einiger Anonymer Alkoholiker gesammelten Erfahrungen zum sakrosankten Glaubenssystem erhoben werden».
Doch auch die Erfahrungen der Zürcher Forel Klinik bestätigen, dass das Programm für Süchtige wenig geeignet ist. In der Klinik ist das kontrollierte Trinken als Therapiemethode nicht sinnvoll, so der Tenor. Ein Nebeneinander von kontrolliertem Trinken und Abstinenz unter einem Dach wäre zu risikoreich.
In einer Untersuchung von ehemaligen Patienten der Forel Klinik waren nur 5 Prozent nach einer stationären Behandlung in der Lage, kontrolliert zu trinken. Sogar die Patienten selber wollten lieber abstinent bleiben. Die Mehrzahl der Patienten entschied sich für eine dauerhafte Abstinenz, da zuvor ein kontrolliertes Trinken gescheitert war oder sie es sich selber nicht zutrauten.
Das kontrollierte Trinken dient allerdings oft als «Köder» für einen Entzug, so die Forel Klinik: «Wenn sich der Alkoholabhängige mit der dauerhaften Abstinenz nicht arrangieren kann, dann ist das Programm zum kontrollierten Trinken ein guter Einstieg in eine weiterführende Behandlung.»
Kontrolliertes Trinken: So funktioniert’s:
– Führen Sie ein Tagebuch über Ihr Trinkverhalten
– Schreiben Sie jeden Tag auf, was Sie trinken, wieviel, zu welcher Uhrzeit, mit wem und aus welchem Anlass. Eine Anleitung finden Sie unter www.kontrolliertes-trinken.de
– Setzen Sie sich ein Ziel, wieviel Sie pro Woche maximal trinken wollen.
– Schreiben Sie am Anfang der Woche genau auf, was sie wann trinken werden. Setzen Sie zwei bis drei abstinente Tage fest.
– Kontrollieren Sie Ende Woche, ob sie Ihren Trinkplan eingehalten haben und legen Sie die neue Woche fest.
Kostenlose Onlinetrainings von Universitäten-Gruppe erarbeitet:
https://geton-training.de/
Weniger trinken – wie gelingt der Vorsatz?
Guter Link zur Online-Selbsthilfe bei Alkoholsucht: http://www.selbsthilfealkohol.de/Portal
Zur Bedeutung des Alkohols in der Menschheitsgeschichte ein berauschender Beitrag aus der Republik: kurze-geschichte-des-lasters.pdf
Veröffentlicht am 17. Juni 2017 von Dr. med. Thomas Walser
Letzte Aktualisierung:
18. August 2024






