Der „gereizte“ Darm
Vorausgeschickt: Ein „Reizdarm“ ist wohl gar keine eigenständige Krankheit – und wird momentan von der Pharmaindustrie massiv (mit Berichten und Kongressen) zu einer geformt, da mehrere neue Medikamente dagegen in der Pipeline stecken (sog. „Disease Mongering“).
Der Reizdarm ist eher ein Abweichen vom „guten Gefühl im Bauch“. Etwa 7% der Bevölkerung bei uns leidet darunter.
Wie könnte dies zustande kommen?
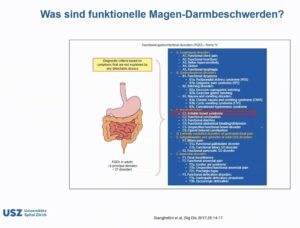
Es existieren verschiedene Bezeichnungen für das Reizdarmsyndrom (RDS): „Irritable Bowel Syndrome“ (IBS) oder „Funktionelle gastrointestinale Störungen“ (FGS). Ist vor allem der Dickdarm betroffen, spricht man auch vom Reizdickdarm oder „Colon irritabile“, auch vom spastisches Kolon.
Zum „lächelnden“ oder „traurigen Darm“ siehe die charmante Medizinstudentin und Science Slam – Gewinnerin Giulia Enders: www.youtube.com/watch?v=2qo3ueVlyUY
Ursache
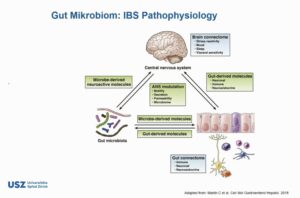
Man geht heute davon aus, dass dem Reizdarmsyndrom ein komplexes Geschehen zu Grunde liegt, in dem körperliche und psychologische Faktoren zusammenkommen. Eine zentrale Rolle spielt dabei unser „zweites Gehirn“, das sogenannte enterische Nervensystem (ENS), früher auch Plexus Auerbachii genannt. Im Bereich von Speiseröhre, Magen und Darm besitzen wir ein zweites Nervensystem. Dieses „Bauchhirn“ ist mit seinen rund 100 Millionen in den Eingeweiden und Darmwänden verankerten Nervenzellen weitaus komplexer als das gesamte neuronale Netz im Rückenmark (auch 95% des Serotonins werden dort produziert). Man nimmt heute an, dass dieses Nervengeflecht, zusammen mit den 70% des Immunsystems, die im Darm lokalisiert sind, auch über ein Gedächtnis verfügt. Dieses hilft dem Darm, mit den Tausenden von chemischen Stoffen bis hin zu Toxinen, die im Darm anfallen, sehr selbständig fertig zu werden. Verbindungen zum Grosshirn sind vorhanden. Ein wichtiges Indiz für die Selbständigkeit des „Darmgehirns“ ist, dass die Bahnen zum Grosshirn sehr ausgeprägt, diejenigen von dort in den Darm nur spärlich sind. Diese Informationen vom Darm ans Grosshirn sind für die Stimmungen und Emotionen des Menschen sehr wesentlich (Die Liebe geht durch den Magen… aus dem hohlen (oder vollen) Bauch entscheiden…). Eine Hypothese lautet, dass beim IBS die vom Bauch gesandten Informationen nicht genügend unbewusst gemacht und ausgefiltert werden können. ( Literatur: Michael Gershon: „Der kluge Bauch“, Goldmann, München, 2001. www.geo.de/themen/medizin_psychologie/zweites_gehirn/index.html ;europäische Neurogastroentorologie: www.neurogastro.org , Deutschland: www.neurogastro.de ).
Zu viele Reize aus dem Darm an unser Grosshirn und eine bestehende Hypersensibilität können beim Reizdarm, analog der Reizblase zu dem bekannten Symptomenkomplex führen (viszerale Hyperalgesie).
Zum Beispiel trifft man beim Reizdarm viele Menschen, die immer viele kleine Portionen über den Tag (und die Nacht) weg essen, da sie grössere Mahlzeiten schlecht ertragen. Ein Teufelskreislauf, der zu sehr vielen Reizmeldungen aus dem Darm zum Hirn führt und die Hypersensibiltät (und auch eine damit einhergehende Neuroinflammation) verstärkt. Dies findet man ja auch bei der Reizblase durch stetes Trinken von kleinen Mengen in kurzen Abschnitten.
Abgrenzung und Überschneidung mit SIBO
SIBO „small intestinal bacterial overgrowth“ ist ein häufiges Krankheitsbild und eine mögliche Differentialdiagnose bei therapierefraktären Reizdarmbeschwerden.
Weiterlesen über SIBO : SIBO_small_intestinal_bacterial_overgrowth.pdf
– und die Kritik zu diesem Krankheitsbild: SIBO-Kritik.pdf
Ausschreibung einer Weiterbildung über SIBO an der Uniklinik Zürich vom 31.10.2023:
„ Die Bakterielle Fehlbesiedlung des Dünndarms (Small intestinal bacterial overgrowth; SIBO) ist ein Krankheitsbild, das vor wenigen Jahren im Grunde noch weitgehend unbekannt war.
Inzwischen wird SIBO als Ursache der Beschwerden bei einem Teil der Patient*innen mit funktionellen Magen-Darm-Erkrankungen angesehen.
Im diagnostischen H2 Atemtest findet sich eine bakterielle Fehlbesiedelung des Dünndarmes bei bis zu 34 % der Patienten mit gastroenterologischen Beschwerden (Efremova I, et al. Epidemiology of small intestinal bacterial overgrowth. World J Gastroenterol. 2023 Jun 14;29(22):3400-3421.)
Das SIBO-Risiko steigt mit zunehmendem Alter und ist unabhängig von Geschlecht oder Rasse. Eine Therapie mit Protonenpumpenhemmern scheint ein Risikofaktor für SIBO zu sein.
In den letzten Jahren wurde SIBO signifikant mit funktioneller Dyspepsie, Reizdarmsyndrom, funktionellem Blähbauch, funktioneller Obstipation, funktionellem Durchfall, Divertikelerkrankung, Zöliakie, Colitis ulcerosa, Morbus Crohn, Leberzirrhose, metabolischer Fettlebererkrankung (MAFLD), Diabetes und einer Reihe weiterer Erkrankungen assoziiert. Bei einigen dieser Erkrankungen, darunter Leberzirrhose, MAFLD, Diabetes und Pankreatitis, wurde sogar ein Zusammenhang zwischen der Schwere der Erkrankung und dem Vorliegen von SIBO festgestellt.
Es bleiben jedoch viele Unsicherheiten und Fragen: Wird die Diagnose nicht zu oft gestellt? Gibt es eindeutige Diagnosekriterien? Ist die bakterielle Besiedlung des Dünndarmes Ursache oder Folge einer gastrointestinalen Erkrankung? Gibt es Behandlungsmöglichkeiten ausser der Gabe von Antibiotika? “ (Fortbildung 10/23 des Universitätsspital Zürich mit Prof. Dr. med. Stephan Vavricka und Prof. Dr. med. Dr. phil Gerhard Rogler)
Psychosomatische Aspekte
„Man schluckt alles. Etwas schlägt einem auf den Magen. Man hat die Hosen voll.“
Das RDS ist ein Abweichen vom „guten Gefühl im Bauch“ mit einer viszeralen Hypersensibilität (=vermehrte Reizbarkeit des Darmes). Vermehrt freigesetztes Serotonin (=hormonähnlicher Stoff) und eine Überempfindlichkeit der Rezeptoren in der Darmwand ergänzen sich, sodass die Schmerzschwelle sinkt. Zudem erhöht die neuronale Hyperaktivität (=erhöhte Nerventätigkeit) die gastrointestinale Motilität (= Darmtätigkeit). Auch hier gleichen sich übrigens unser grosses und kleines Gehirn (die beiden Nervensysteme sind auch über Nerven direkt miteinander verbunden). Während z.B. das Serotonin im Gehirn emotionale Prozesse fördert und stabilisiert, führt es im Bauchgehirn dagegen zu einer gleichzeitigen muskulären „Powerreaktion“ mit Magenkrämpfen oder Durchfall (kann die Magen-Darm-Nebenwirkungen der neuen Psychopharmaka erklären).
Ich sehe in meiner Praxis nicht so selten einen Reizdarm bei Menschen, die innerlich immer „auf hundertachtzig“ sind, also ganz einfach überreizt. Er zeigt sich dann auch oft kombiniert mit innerer Nervosität und Spannung, einem Reflux des Magens und mit Spannungskopfschmerzen.
15 bis 20% aller Reizdarmleidende haben zusätzlich eine somatoforme Störung, eine Angststörung oder Depression.
Depression und Schmerzkrankheiten fördern gestörte Schmerzwahrnehmung im Darm
Depression und Angststörungen sind häufige, d.h. in 20% Komorbiditäten des Reizdarmsyndroms – bei Chronischen Schmerzkrankheiten (auch Fibromyalgie) sind es fast 50%. Weitere Komorbiditäten (gemeinsame Krankheitsbilder) sind Schlafmangel, Übergewicht, Diabetes, Drogenkonsum (Opiate!). Erklärbar sind diese Kombinationen nur durch die gemeinsame Hypersensiblität, Hyperreaktivität und gesteigerte Neuroinflammation. Aktuelle Daten weisen den auch in Richtung einer gestörten Verarbeitung viszeraler Schmerzreize in den Gehirnen von IBS-Patienten. Diese Auffälligkeiten sind auch umso ausgeprägter, wenn Patienten deutlichere Anzeichen einer Depression zeigen. Sie sind weniger gut in der Lage, Schmerzsignale aus dem Darm zentral zu unterdrücken.
Darmflora
Die Bereicherung der Darmflora verbessert den Reizdarm.
Was sehr wahrscheinlich bei einer Ernährungsumstellung zur vegetarischen Diät und auch zur Mediterranen Ernährung beim Reizdarm wichtig ist, scheint die Veränderung, die sie auf die Besiedlung mit Darmbakterien bewirkt. Diese Ernährungsweisen bekämpfen die Verarmung dieser Darmbakterien, die höchst wahrscheinlich auch eine sehr wichtige Ursache für den Reizdarm ist.
>>> Weiterlesen >>> dr-walser.ch/darmflora/
Noch ein therapeutischer Schritt weiter gehen Stuhltransplantationen:
2000 wagte Gerhard Rogler vom Universitätsspital Zürich erstmals den unorthodoxen Eingriff bei einer Patientin, die wegen einer rezidivierenden Infektion mit dem Darmkeim Clostridium difficile an krampfartigen Bauchschmerzen, Durchfall und Fieber litt. Die Ärzte spülten den Darm der Patientin und spritzten danach gereinigten Kot einer Verwandten ein. Die Therapie war erfolgreich. Seither hat Rogler viele weitere Patienten mit einer chronischen C.-difficile-Infektion behandelt – meist mit kompletter Heilung.
Derweil testen Forscher weltweit die Stuhltransplantation bei einer Reihe weiterer Darmerkrankungen wie Reizdarm, chronischer Verstopfung, Colitis ulcerosa oder Morbus Crohn. Holländische Forscher haben die Methode bei Patienten, die am metabolischen Syndrom leiden, erprobt – ebenfalls mit Erfolg. Bei den Patienten hat sich nach der Transplantation mit gereinigtem Kot eines dünnen Spenders die Insulinsensitivität erhöht.
Wirklich appetitlich ist diese Therapie nicht, dafür anscheinend umso wirksamer: Stuhltransplantationen können lebensbedrohliche Darminfektionen heilen – und möglicherweise noch viel mehr.
Achtung: PPI (Medikamente gegen übermässige Magensäure, Reflux) meiden!
Die Magensäure ist auch wichtig zur Bekämpfung von pathogenen Bakterien un Viren, die mit dem Essen in den Magen gelangen. Falls diese nun ungefiltert (da keine Säue mehr vorhanden) in den Darm gelangen, leidet das gute Gleichgewicht der Darmflora – und die Symptome eines Reizdarmes können zunehmen!
Ein wichtiger Aspekt des Reizdarmsyndroms scheint auch die sog. „Glutensensitivität“ zu sein, die aber – nach neueren Erkenntnissen – wenig mit Gluten, sondern viel mehr mit einer Schnellgärung von Broten (mit Hefe!) zu tun hat. Weiterlesen >>>
Diagnose
Die Diagnose eines Reizdarmsyndroms (Rom-III-Kriterien: siehe www.medicalforum.ch/pdf/pdf_d/2006/2006-51/2006-51-290.PDF):
Mindestens 3 der zurückliegenden 6 Monate lang Bauchschmerzen, die mit Stuhlentleerung nachlassen oder mit verändertem Stuhlgang während mindestens zwei Tagen pro Woche einhergehen und mindestens zwei der folgenden Punkte erfüllen:
- Änderung der Stuhlfrequenz (mehr als dreimal tägl. oder weniger als dreimal wöchentlich)
- Änderung der Stuhlkonsistenz (hart, weich, wässrig)
- Änderung bei der Stuhlpassage (angestrengtes Pressen, Stuhldrang, Gefühl der unvollständigen Entleerung)
- Schleimabgang
- Blähungen
Zum RDS gehört auch die „Funktionelle Dyspesie“ (störendes Völlegefühl nach dem Essen, beschleunigtes Sättigungsgefühl, Schmerzen in Mitte des Oberbauches, dort auch Brennen), das „Epigastrische Schmerzsyndrom“ (intermittierende Schmerzen, mindestens mittelschwer, minimal einmal pro Woche in Mitte des Oberbauchs), das „Postprandial distress syndrome“ (störendes Völlegefühl nach normalen Mahlzeiten, mehrmals pro Woche und/oder beschleunigtes Sättigungsgefühl), das „Syndrom des zyklischen Erbrechens“ und die „Chronische idiopathische Übelkeit“.
Die „Diagnose“ Reizdarm ist eine Ausschlussdiagnose, d.h. erst wenn alles andere im Darm ausgeschlossen ist, das ebenfalls die obigen Symptome mal produzieren kann, darf von „Reizdarm“ gesprochen werden. Deshalb auch:
Bei einem Alter über 40 Jahren und/ oder gleichzeitigen „Alarmsymptomen“, wie Gewichtsverlust, nächtlichen Schmerzen, Fieber, pathologischen Befunden bei der Bauchabtastung, pathologischen Leberwerten, Blut im Stuhl, Blutarmut, Nahrungsmittelaversionen, Schluckstörungen, frühzeitige Sättigung sollte unbedingt eine Darmspiegelung erfolgen (da dies dann kein Reizdarm ist)!
Ursächlich kann auch eine bakterielle Nahrungsmittel-Vergiftung in 25% zu längerdauernden Darmstörungen führen, von denen immerhin ein Drittel (7%) die Kriterien eines Reizdarms erfüllen (bei Frauen dreimal mehr als bei Männer; allg. mehr, je stärker und längerdauernd die vorangehende Vergiftung und auch im jugendlichen Alter).

Nicht vergessen darf man differentialdiagnostisch auch eine Sprue (Zöliakie): Viermal häufiger bei IBS-Symptome (einer von 25), als in der „Normalbevölkerung“ (Arch Intern Med 169(7):651-658, 13 April 2009 © 2009 to the American Medical Association
Yield of Diagnostic Tests for Celiac Disease in Individuals With Symptoms Suggestive of Irritable Bowel Syndrome – Systematic Review and Meta-analysis. Alexander C. Ford et al.)
Nicht vergessen: Es existiert auch eine Weizenunverträglichkeit ohne Zöliakie. Also: Weizen meiden ist vor allem bei Blähungen sehr effektiv. Und allgemein ist Brot aus Hefeschnellgärung und v.a. Weissbrot sehr blähend. Sauerteigbrote aus langsamer Gärung macht meist keine Reizdarmsymptome >>> Weiterlesen
Auch die Laktoseintoleranz ausschliessen.
Und chronisch entzündliche Darmkrankheiten ausschliessen: Der Hausarzt macht dies z.B. mit Biomarker-Bestimmung im Stuhl (Calprotectin).
Der Hausarzt sollte auch Schilddrüsenstörungen ausschliessen (TSH-Messung).
Bei Neigung zu Durchfall und Blähungen auch Kaugummis mit Sorbit, Mannit oder Xylit weglassen – und auch nicht häufige Smoothies.
Achtung bei Frauen im gebärfähigen Alter: Die Endometriose kann häufig zusammen oder als Fehldiagnose eines Reizdarms bestehen! Sie auszuschliessen ist wichtig. (BJOG published online 19 August 2009 Vol 115 Issue 11 Pp 1392 – 1396 © RCOG: Endometriosis and its coexistence with irritable bowel syndrome and pelvic inflammatory disease: findings from a national case-control study—Part 2. HE Seaman, KD Ballard, JT Wright and CS de Vries)
Therapie
- Das Reizdarmsyndrom (RDS) ist geprägt durch Hypersensibilität und Hyperreaktivität (vor allem im Darm natürlich) und durch eine Neuroinflammation. Alles dies wird durch eine Ernährungsumstellung mit langen Essenspausen stark gebessert. Das Kurzfasten, optimal als 16:8, hilft hier enorm und wirkt auch stark Entzündung senkend! Wichtig dabei ist, dass man in den 8 Essens-Stunden nur maximal dreimal isst und keinerlei Zwischenmahlzeiten macht!
. - Zuallererst: Habe ich eine Essstörung, die ursächlich hinter all den Reizdarmsymptomen (Bauchunzufriedenheit!) liegt oder sich daraus gebildet hat?

. - Das „Nervöse“ hinter diesem Reizdickdarm lohnt sich anzugehen: Entspannung mit Anschauen und Lösen von anstehenden Problemsituationen, Lernen von autogenem Training, Biofeedback, Teilnahme an Yoga- oder Tai-Chi-Gruppen.
. - Patienten mit einem Reizdarm neigen auch zu Angststörungen und Depressionen („Schiss haben!“). Auch ein früherer sexueller Missbrauch kann damit verbunden sein. Dies sollte man gemeinsam angehen (Psychotherapie).
. - Körperliche Aktivität verbessert die Symptome bei RDS: Da Fibromyalgie und auch Depression mit dem Reizdarm assoziiert sind, und bei diesen zwei Krankheiten die Bewegung gut hilft, war naheliegend, dass man in Studien auch den Effekt von mehr Bewegung beim Reizdarm gesucht hat. Man fand wirklich, dass körperlich aktive Reizdarm-Patienten weniger Symptomverschlechterung haben als inaktive Patienten. Daher sollte die Bewegung als Erstlinienmassnahme beim RDS eingesetzt werden!
(Sadik R, et al. Physical activity improves symptoms in irritable bowel syndrome: A randomized controlled trial; Am.J.Gastroenterol. 106:915-922 (2011))
. - Der Hausarzt sollte Schilddrüsenstörungen ausschliessen (TSH-Messung).
. - Vegetarische Ernährung oder auch die sog. Mediterrane Ernährung kann der Verarmung der Darmbakterien entgegenwirken, welche auch eine Ursache des Reizdarms sein kann!
. - Gewisse Patienten scheinen von einer Diät zu profitieren, die als „Low-FODMAP“ Diät bekannt ist. FODMAP steht für fermentierbare, Oligosaccharide, Disaccharide, Monosaccharide und Poliole. Unter dieser Bezeichnung zusammengefasst werden schlecht absorbierbare, kurzkettige Kohlenhydrate, wie z.B. Laktose. Hypothetisch führen diese FODMAPs osmotisch zu einer Dehnung des Darmes, sowie durch Fermentation zu Blähungen mit konsekutiven Beschwerden bei RDS. Diese Studie prüft die Effektivität einer Diät, die sehr arm an FODMAPs ist. Zwischen den Gruppen zeigten sich signifikante Unterschiede der Beschwerden. Diese waren unter der Low-FODMAP Diät halb so stark, verglichen mit der Kontroll-Diät.
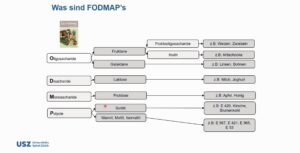

>>> Zusammenfassung aus dem Medicalforum: fodmap.pdf
Das Monash App (von der Universität, die die FODMAP entwickelt hat) muss vorsichtig gelesen werden, da es vorgibt in exakten Gramm anzugeben, wieviel noch erträglich sei – und dies ist unrealistisch und Orthorexie fördernd! Kann hindernd und verwirrend sein.
Achtung bei low-FODMAP-Diät!
Eine neue Studie in dem BMJ-verwandten Fachblatt „Gut“ zeigt, dass eine low-FODMAP-Diät nur über kurze Zeit angewandt werden sollte, da die stark eingeschränkte Vielfalt an Lebensmitteln die Darmflora negativ verändert, dass schädliche Bakterien es leichter haben, sich anzusiedeln. Die FODMAP-Karenzzeit sollte daher mit genügend Ballaststoffen ergänzt und danach zügig auf eine Ernährung umgestellt werden, die FODMAP-haltige Lebensmittel nur der individuellen Toleranzschwelle entsprechend reduziert.
.
- Viele Menschen mit einem Reizdarmsyndrom haben eine Laktoseintoleranz. Bei entsprechender Diät verbessern sich die Symptome eindeutig.
. - Ebenfalls scheint die Fruktose, der Fruchtzucker bei vielen IBS-Patienten eine Rolle zu spielen. Fruktoseintoleranz kann einen Reizdarm zu triggern. Der versuchsweise, dreiwöchige Verzicht auf alle Früchte und Fruktose-haltigen Getränke und Lebensmittel kann bei starker Besserung eine langfristige Therapie des IBS sein. (Clinical Gastroenterology and Hepatology July 2008 Vol 6 Issue 7 Pp 765-771). Nach ein paar fruchtfreien Wochen kann man wieder eine halbe bis eine Banane pro Tag und manchmal ein paar Heidelbeeren essen.
- Smoothies können Durchfall und Blähungen verursachen >>> ernaehrung/#smoothie
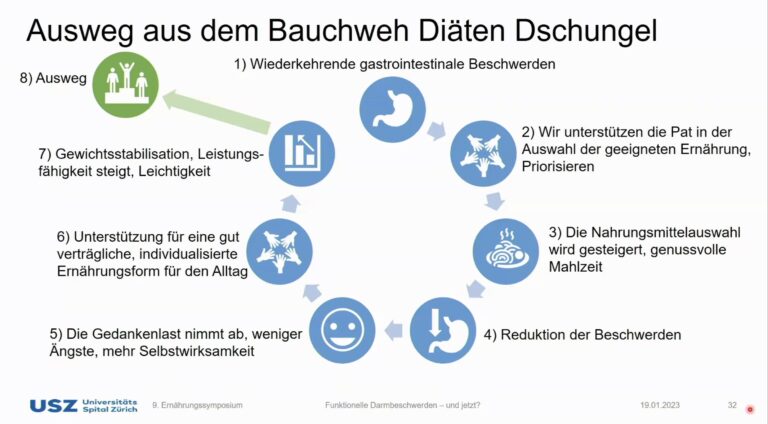
. - Meist aber liegt schon ein Bauchweh-Diäten-Dschungel vor! Meine Hauptarbeit ist der behutsame Ausweg daraus:
- Probiotika, vor allem Bifidobakterien helfen bei Blähungen und Obstipation! (Guyonnet et al., APT 2007)
. - Noch besser hilft hier ein Synbiotikum die kombinierte Anwendung von Probiotikum und einem für das Probiotikum als „Nahrung“ dienendes spezifisches Präbiotikum :
z.B. Bifidus-Natur-Joghurt mit einem geraffelten Apfel!
. - Das Weglassen künstlicher Süssstoffe (Sorbit, Mannit, Xylit) hat besonders bei Blähungen einen guten Effekt.
. - Padmed Laxan®, ein pflanzliches Kombinationspräparat aus der tibetischen Medizin, kann ein RDS mit vorherrschender Obstipation, auch Bauchschmerzen und Blähungen bessern.
. - Bei Verstopfungen sollte auch eine faserreiche Kost und genügende Flüssigkeitszufuhr (mehr als 2 Liter pro Tag) angestrebt werden. Flohsamen (Psyllium) wirkt dabei viel besser als Kleie (27 August 2009;339:b3154 © 2009 BMJ Publishing Group Ltd., Soluble or insoluble fibre in irritable bowel syndrome in primary care? Randomised placebo controlled trial. C J Bijkerk, N J de Wit, J W M Muris et al. auch als Metaanalyse: Moayyedi P. et al. The Effect of Fiber Supplementation on Irritable Bowel Syndrome: A Systematic Review and Meta-analysis. Am J Gastroenterol. 2014;109:1367-1374)
Gemäss einer amerikanischen Studie wirken zwei geschälte Kiwis pro Tag gleich gut bei Verstopfung, wie Flohsamen oder wie 2-mal 50 g/Tag getrocknete Pflaumen.
Aber Achtung: - Allzu viel ist auch hier ungesund: Ballaststoffe enthalten reichlich pflanzliche Abwehrstoffe. Diese reizen den Darm und können Entzündungen verursachen. Sie stehen in Verdacht, eine Ursache des sogenannten Reizdarms zu sein.
- Also: Weizen meiden ist vor allem bei Blähungen sehr effektiv! Und allgemein ist Brot und v.a. Weissbrot (auf Hefebasis) sehr blähend. Sauerteigbrot scheint viel besser zu sein.
. - Durchfall und IBS:
Als Probiotika helfen hier die Laktobazillen (Lactobacillus acidophilus, Lactobac. GG, L. paracasei…)
. - Als Komplikation eines Reizcolons kann auch ein feuchter oder gar stuhlverschmierter After auftreten, auch ein Analekzem, Risslein oder Pilzinfekte um den After.
Ein natürliches „Verdickungsmittel“ wären mal getrocknete Heidelbeeren (vom Apotheker mahlen lassen), zweimal täglich ein Teelöffel in Müsli oder ins Trinken. In dieselbe Richtung geht: mehrmals täglich etwas Magerquark mit ungesüsstem Cassis- oder Heidelbeersaft. Reis und Haferspeisen bremsen auch etwas.
. - Bei Schmerzen, Krämpfe und IBS hilft als Probiotikum das Escherichia coli Nissle (auch bei Verstopfung).
. - Eine 14-tägliche Kur mit Pfefferminzöl kann einen nervösen Dickdarm auch lange Zeit ruhigstellen: Colpermin® ist Pfefferminzöl in einer Kapsel, die sich – nüchtern eingenommen – erst im Dünn- und Dickdarm auflöst und dort krampflösend und entspannend wirkt (4mal täglich).
. - Chilipulver (Gewürzpaprika, roter Pfeffer) wirkt gegen die „funktionelle Dyspespie“, d.h. speziell gegen die Oberbauchschmerzen (epigastrisch), das Völlegefühl und die Übelkeit (Mauro Bortolotti et al., New England Journal of Medicine 2002;346:947-48). Das Capsaicin darin wirkt in der Magenschleimhaut auf afferente nozizeptive C-Fasern, die initial stimuliert werden, sodass nach einiger Zeit ein schmerzlindernden Effekt resultiert. Die Tagesdosis beträgt fünf Kapseln zu je 0,5 g Chilipulver (Capsaicingehalt 0,7 mg/g Chilipulver), die jeweils 15 Minuten vor dem Essen eingenommen werden (1-2-2 Kapseln). Ab der dritten Behandlungswoche reduziert die Chilitherapie die Dyspepsiesymptome. Nach fünf Wochen vermindert Placebo die Symptome um 30%, Chilipulver dagegen um 60%.
. - Gegen Übelkeit hilft ein einfaches „Hausmittelchen“ genau so gut wie teure und Nebenwirkungsreiche Medikamente:
Schnüffeln Sie an einem geöffneten Alkoholtupfer, den Sie sicher in Ihrer Hausapotheke finden. Gemäss einer grossen Studie wirkt dieses Isopropylalkohol wunderbar, falls es 1 bis 2 cm von der Nase entfernt, tief eingeatmet wird, bis die Übelkeit abnimmt.
. - Keine Darmreinigungen!
Es gibt viele Menschen, die auf Darmkuren schwören und sagen, dass es ihnen anschliessend merklich besser geht. Häufig berichten etwa Patienten mit einem Reizdarmsyndrom, dass ihnen Darmreinigungen oder -kuren sehr guttun. Man muss allerdings beachten, dass es beim Reizdarmsyndrom ohnehin eine Placebo-Rate von 60 Prozent gibt! Das heisst, in Studien gaben 60 Prozent derjenigen, die statt eines richtigen Medikaments nur ein Placebo erhalten hatten, später an, dass sich ihre Symptome gebessert hätten…
Damit etwa Darmkuren als eine echte Therapie eingesetzt werden können, müssten sie eine höhere Erfolgsrate haben als der Placeboeffekt. Studien dazu fehlen aber bislang.
Erschwerend kommt hinzu, dass bis heute die Ursache des Reizdarmsyndroms nicht geklärt sei. Wie bei vielen anderen Erkrankungen können Ärztinnen und Ärzte daher nur die Symptome behandeln. Das führt auf Patientenseite verständlicherweise oft zu Enttäuschung. Viele sind unzufrieden, weil die Medizin ihre Beschwerden nicht lindert, und wenden sich deshalb alternativen Methoden wie Darmreinigungen zu. Viele Patienten wünschen sich, dass wir als Ärzte Lösungen haben, heilen können, aber das funktioniert leider nicht bei jedem Krankheitsbild. Umfragen unter Anhängern von Darmkuren bestätigen diese Erwartungshaltung (Colorectal Disease: Taffinder et al., 2004).
. - Bei Frauen kann die Antibabypille einen Reizdarm wesentlich verschlimmern.
| allgemeine Ernährungsempfehlungen | |||
| Verstopfung | Durchfall | Blähungen | |
| Reduzieren | Fleisch Raffinierter Zucker Fettes Essen | Fettes Essen Rohes Obst Kaffee Milch Thunfisch, Makrelen | künstliche Süssstoffe Hülsenfrüchte (Bohnen) Milch Zwiebeln Getreide |
| Erhöhen | Flüssigkeit Bewegung Vollkornprodukte Gemüse Früchte, v.a. 2 grüne Kiwi täglich | Geriebene Äpfel Bananen Karotten Reis Schwarztee | gedünstete Möhren Fenchel Gewürze: Anis, Kümmel, Koriander |
| Allgemeine Massnahmen |
| ||
Medikamente gegen Reizdarm
Tiefdosiertes Amitryptilin (Beginn 10mg, danach bis 30mg/Tag), ein älteres trizyklisches Antidepressivum wirkt offensichtlich (Lancet 2023)
Ein ausgezeichneter Übersichtsartikel für Profis und Laien findet sich im Schweiz.Med.Forum Nr.15, 11.04.2001: reizdarm.pdf
7 Tipps für eine bessere Verdauung aus „DIE ZEIT: Das tut mir gut“
Veröffentlicht am 12. Juni 2017 von Dr. med. Thomas Walser
Letzte Aktualisierung:
11. Dezember 2024



